Hyperkératose : causes et soins kératolytiques
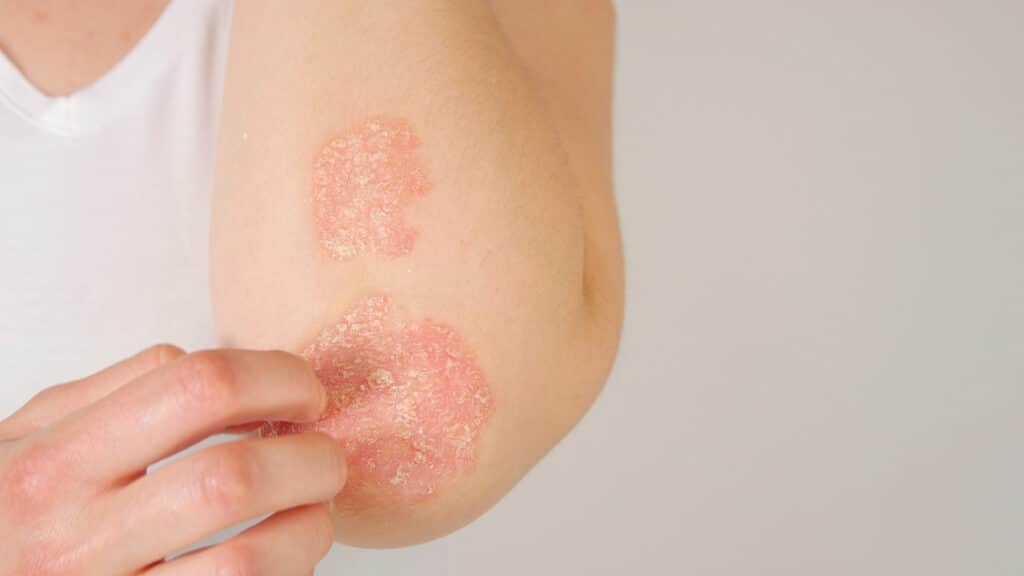
1. Quelle est la définition d’une hyperkératose ?
L’hyperkératose est un épaississement anormal de la peau. Le terme médical « hyperkératose » désigne l’accumulation excessive de kératine à la surface de la peau lors du processus naturel et permanent de renouvellement de l’épiderme. La kératine est une protéine fibreuse soufrée très résistante qui constitue nos cheveux et ongles (phanères), mais aussi la couche cornée de notre peau, dont la fonction est de protéger l’ensemble du corps des agressions extérieures (rayons ultraviolets, agents chimiques et infectieux, allergènes, frottements, etc.).
L’épaississement anormal de la peau résulte d’une augmentation de l’épaisseur de sa couche cornée, la peau n’étant plus capable d’éliminer les cellules mortes en surcharge à la surface de l’épiderme. Ces zones de peau durcie, plus ou moins étendues, peuvent être dues à des affections dermatologiques telles que le psoriasis, l’ichtyose ou les kératoses pilaires, ou encore survenir à la suite de pressions et frottements répétés (hyperkératoses biomécaniques). Les callosités, cors et durillons sont l’expression la plus courante des hyperkératoses non liées à des maladies de la kératinisation.
2. Comment se fabrique la couche cornée dans l’épiderme ?
Il faut tout d’abord se souvenir de quelques notions à propos de la peau : elle est composée de trois couches, l’hypoderme en profondeur, le derme (tissu de soutien), puis l’épiderme en surface, au contact du milieu extérieur. L’épiderme, lui-même constitué de quatre couches (basale, épineuse, granuleuse et cornée), organise et contrôle le processus de kératinisation qui a pour mission de produire une couche cornée protectrice. Ce processus s’opère par la différenciation progressive des cellules qui le composent de façon majoritaire : les kératinocytes (environ 90 % des cellules de l’épiderme).
Les kératinocytes naissent dans la couche basale de l’épiderme à la jonction avec le derme, puis migrent vers la surface en s’allongeant et en s’aplatissant peu à peu (couche épineuse) ; ils se chargent de kératine dans la couche granuleuse puis perdent leur noyau pour devenir des cellules mortes (cornéocytes), plates et agglutinées dans la couche cornée. Ces cellules mortes sont éliminées en permanence de façon invisible au cours du processus naturel de desquamation. L’épiderme se renouvelle toutes les trois à quatre semaines (21 à 28 jours) chez un adulte jeune, puis plus lentement avec l’âge.
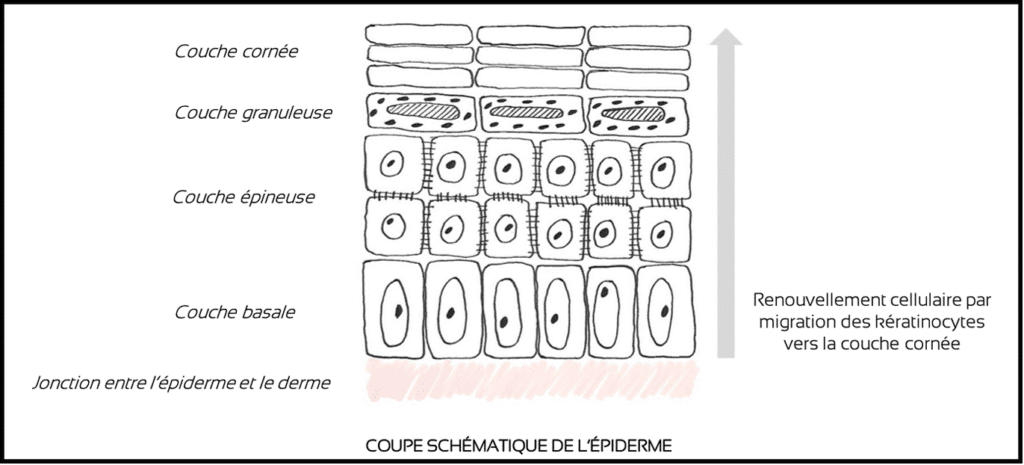
Cette transformation cellulaire complexe se déroule au cœur d’un tissu extrêmement fin, d’épaisseur variable selon sa localisation : 0,05 mm sur les paupières ; 0,12 mm sur le visage ; 1 mm sur la paume des mains et 1,5 mm sur la plante des pieds pour mieux protéger les zones en contact permanent avec les objets et le sol.
3. Une hyperkératose est une zone où la barrière cutanée est en souffrance
Une couche cornée saine doit rester fine et souple. Elle est naturellement recouverte du film hydrolipidique, une émulsion complexe formée de sueur, sébum et résidus de la desquamation. La couche cornée, le film hydrolipidique et le microbiote forment ensemble la barrière cutanée qui protège la peau et la maintient hydratée. Toute hyperkératose exprime une peau ultra-sèche, vulnérable aux agressions.
Qu’elle soit due à un dysfonctionnement pathologique de la kératinisation (psoriasis, ichtyose…) ou à un épaississement de la peau à force de pressions et frottements répétés (callosités, durillons…), l’hyperkératose se traduit par une barrière cutanée qui ne peut plus jouer son rôle protecteur. Les zones de peau épaissies et structurellement sèches deviennent poreuses, se fendillent et offrent une porte d’entrée aux agents infectieux viraux, bactériens et fongiques.
4. Quels sont les 4 grandes causes des hyperkératoses ?
On peut distinguer 4 familles de causes à l’origine des hyperkératoses :
5. Quelles maladies dermatologiques sont responsables d’hyperkératoses ?
Les maladies dermatologiques qui relèvent de dysfonctionnements du processus de kératinisation sont le plus souvent d’origine génétique (héréditaires ou non), ou polygéniques (multifactorielles), faisant intervenir des facteurs génétiques, immunologiques et de milieu, qui exposent une personne à un risque accru de développer la maladie (c’est le cas pour le psoriasis). Parmi les hyperkératoses, on retiendra principalement :
Le psoriasis
De nombreux traitements existent selon la sévérité de la maladie : dermocorticoïdes, rétinoïdes, anthraline, analogues de la vitamine D3, immunosuppresseurs, immunomodulateurs, photothérapie… Les soins émollients et kératolytiques tiennent aussi une place majeure pour contrer la sécheresse et réduire l’épaisseur des plaques kératosiques et la formation de squames.
Les kératodermies palmoplantaires
L’ichtyose
La kératose pilaire
6. Quelles sont les hyperkératoses dues à des traumatismes répétés ?
Lors de frictions et pressions répétées, au-delà de ce qu’elle peut supporter normalement, la peau va s’adapter en augmentant la production de cellules kératinisées ; elle va donc épaissir sa couche cornée pour rehausser son niveau de protection. C’est tout simplement ce qui se produit lorsque l’on marche beaucoup les pieds nus ou lors de travaux manuels traumatisants. Pour que les callosités, durillons et cors se forment, il faut que deux conditions soient réunies : une pression excessive et répétée par un objet externe (sol, outils…), et une saillie osseuse contre laquelle la peau sera comprimée. Ces hyperkératoses sont dites biomécaniques :
Les callosités
Le durillon
Le cor dur
L’œil de perdrix
Des déviations osseuses telles que l’hallux valgus ou les orteils en griffe favorisent la survenue des cors. Mais dans l’ensemble, ils se développent en raison de chaussures inadaptées, trop serrées ou trop étroites ; une simple couture ou un pli peuvent suffire pour générer une contrainte qui provoquera l’apparition d’un cor. Les sportifs et plus encore les danseurs et danseuses y sont très exposés du fait de microtraumatismes fréquents sur de petites surfaces (exercices sur les pointes des pieds).
Toutes ces lésions doivent faire l’objet d’un suivi médical très attentif chez les personnes diabétiques exposées au problème du pied diabétique (ulcération et destruction des tissus avec une fréquente perte de sensibilité en raison d’une atteinte des nerfs).
7. Comment traiter les hyperkératoses dues aux frottements incessants ?
Il faut d’abord tenter de supprimer le conflit à l’origine de pressions et de frottements sur les zones d’appui :
8. Quels sont les hyperkératoses liées au vieillissement ?
Hyperkératose des pieds
L’hyperkératose des pieds est un problème très fréquent chez les personnes âgées, du fait d’un plus faible taux de renouvellement des kératinocytes et d’une réduction de la densité des glandes sudoripares. Dans le derme, la perte d’élastine et de collagène s’accompagne d’une rigidification des fibres de collagène. Ces modifications entraînent une augmentation de la dureté et de la sécheresse de la peau, avec un risque accru de fissuration et de développement de durillons et cors. Le recours aux soins de pédicurie-podologie est nécessaire ; souvent aussi, la pose d’orthèses plantaires est essentielle pour soulager la pression occasionnée par le poids du corps. Les soins émollients et kératolytiques sont également indispensables.
Kératose actinique
La kératose actinique est une pathologie précancéreuse très répandue chez les personnes à peau claire (phototypes I-II) à partir de 50 ans généralement, mais parfois plus tôt. Elle résulte de l’accumulation tout au long de la vie d’expositions au soleil. En l’absence de traitement, les kératoses actiniques présentent un risque important d’évolution vers des cancers cutanés (carcinomes spinocellulaires). Les lésions de kératose actinique sont caractérisées par des reliefs surmontés de petites croûtes ou squames rugueuses avec un pourtour rouge ou rose. Elles siègent sur les zones photo-exposées, en particulier le dos des mains, le front, le nez, les oreilles et le cuir chevelu en cas d’alopécie, ce qui explique pour partie une incidence plus élevée chez les hommes (les travaux en extérieur sont aussi un facteur majeur).
Les kératoses actiniques peuvent être isolées ou multiples ; elles peuvent être regroupées pour former une plaque. En général, la peau montre d’autres signes de dommages cutanés dus au soleil tels que des lentigos solaires (taches brunes dites de vieillesse).
Les kératoses actiniques représentent un important sujet de santé publique. Elles doivent être prises au sérieux et traitées au plus tôt, d’autant que des solutions efficaces existent. Si les lésions sont isolées, elles peuvent être traitées par cryothérapie ou curettage ; lorsqu’elles sont multiples, une approche plus offensive doit être choisie : médicaments locaux cytostatiques ou immunomodulateurs, ou encore photothérapie dynamique (application d’un agent photosensibilisant, suivie d’une source lumineuse à une longueur d’onde correspondant au spectre d’absorption du photosensibilisant, afin de produire des radicaux libres destructeurs des lésions).
Fréquemment, des soins kératolytiques sont prescrits pour ramollir et nettoyer les lésions kératosiques avant le traitement médical, en particulier avant curettage et photothérapie dynamique.
9. Hydratants, émollients, kératolytiques : comment s’y retrouver ?
Une peau déshydratée est une peau en manque d’eau du fait que le bilan entre « l’eau retenue » et « l’eau perdue » est défavorable en raison d’une Perte Insensible en Eau trop importante (PIE). La peau déshydratée est un état temporaire qui peut se manifester sur tous les types de peau (grasse, mixte, normale ou sèche). Chaque jour, notre peau laisse s’évaporer de façon normale entre 0,3 et 0,4 litre d’eau par ce phénomène de perspiration cutanée (PIE), sans compter la sueur. Une PIE trop importante sera due à :
Une peau sèche est une peau en manque de lipides. C’est une nature de peau, une peau nativement pauvre en lipides par le fait que ses glandes sébacées ne secrètent pas assez de sébum. C’est donc un état permanent et irréversible. La peau sèche se caractérise par des rugosités, une propension à desquamer davantage, des rougeurs et un inconfort plus ou moins constant. Elle peut être la cause ou la conséquence d’affections dermatologiques tels que l’eczéma par exemple.
10. Soin hydratant ou émollient ?
Les émulsions cosmétiques sont constituées d’eau et d’huile dans des proportions et selon des procédés de formulation variables :
- Les hydratants ont pour principal objectif de retenir l’eau dans les couches de l’épiderme grâce à des actifs à fort pouvoir de rétention d’eau (hygroscopiques) : ils utiliseront des constituants du NMF (Facteurs Naturels d’Hydratation) ;
- Les émollients font la part belle aux lipides (huiles, cires, beurres) pour se substituer au sébum lorsque la peau en est carencée. Ils permettent de reconstituer un film de surface occlusif qui limitera les pertes en eau de la peau (PIE). Par cet effet de « couvercle » sur la peau, ils ont également la faculté de ramollir (d’où le nom d’émollient) les fibres de kératine sèches, dures et amalgamées qui produisent des rugosités à la surface de la couche cornée.
L’hyperkératose, quelle qu’en soit la cause, est une zone ultra-sèche et dure sur laquelle l’émollience doit primer l’hydratation, car une peau « ramollie », assouplie et mieux protégée sera plus facile à hydrater.
11. Que contiennent les soins kératolytiques ?
L’urée, l’acide salicylique ou les AHA, en particulier l’acide glycolique et l’acide lactique, sont couramment employés comme exfoliants grâce à leurs propriétés kératolytiques, c’est-à-dire, littéralement, qu’ils sont capables de décomposer la kératine :
Urée
Acide salicylique
- L’acide salicylique est également un excellent kératolytique, mais sa concentration maximale autorisée en cosmétique est limitée à 2 % dans les crèmes (3 % dans les produits à rincer et 0.5% dans les lotions corporelles), ce qui limite son intérêt, puisque son efficacité kératolytique s’opère entre 3 et 6 %. Il sera utilisé en complément de l’urée (cosmétiques) ou encore dans des préparations magistrales prescrites par des médecins.
Acide lactique
Acide glycolique
12. Emulkéra 40, un soin kératolytique de la gamme Enocare Pro
La marque ENOpropose la gamme ENOCARE PRO, destinée aux soins des peaux irritables, rugueuses, squameuses, crevassées ou souffrant de démangeaisons. Sa raison d’être trouve son origine dans le savoir-faire historique du laboratoire Codexial en matière de développement de produits dermatologiques, à la fois médicamenteux et cosmétiques.
Emulkéra 40, au sein de la gamme ENOCARE PRO, est une émulsion dédiée aux zones de peau épaissies, rugueuses et/ou squameuses. Emulkera 40 associe des propriétés hydratantes, émollientes et kératolytiques pour favoriser l’élimination des amas de kératine en excès (cellules mortes), et restaurer l’hydratation et la souplesse de la peau.
Les premiers résultats sont obtenus dès le 5ème jour d’application* grâce à un complexe de 40% d’actifs hydratants et kératolytiques (urée, acide lactique, acide salicylique, glycérine et acide hyaluronique) :
Emulkéra 40 peut être utilisé sur :
* Test de satisfaction réalisé sous contrôle dermatologique pendant 21 jours auprès de 24 personnes de plus de 18 ans présentant une peau sèche et/ou sensible, des rugosités, squames ou callosités.



